 | CHIRURGIE-ORTHOPEDIQUE.be | | Orthopaedics News on the Web |
| | |
| | Pathologie des sésamoïdes
| |
Introduction.
Les os sésamoïdes métatarso-phalangiens, situés sous la première tête métatarsienne, représentent un dispositif articulaire commun à de nombreux vertébrés. Leur anatomie et leur biomécanique ont été particulièrement étudiées chez le cheval et une étude très complète a paru dans la revue de la société de Médecine et Chirurgie du Pied (10).
En 180 avt JC Galien, fut le premier a les décrire sous ce nom, en référence a leur forme en grain de sésame indien.
En 210 avt JC le rabbin Ushaia les désigne comme les dépositaires de l’âme ( 19 )
Première partie.
Description et Biomécanique.
I. Embryologie (5 et12 )
Les os sésamoïdes apparaissent de la 8é à la 12é semaine chez l’embryon avant même l’ébauche de l’articulation métatarso phalangienne à laquelle ils sont attachés .
Ils ont, à cette date, l’aspect de noyaux conjonctifs indifférenciés issus du périoste du métatarsien et de la phalange. A la dixième semaine, ils se transforment en un tissu pré-cartilagineux, qui vers la douzième semaine, devient un centre de chondrification.
A partir du troisième mois, ils sont liés à une partie de la capsule articulaire et sont progressivement inclus dans les fibres tendineuses.
Dès le cinquième mois, ils sont proches de l’aspect adulte avec des surfaces articulaires individualisables.
L’ossification arrive vers l’âge de cinq ans mais ils ne sont radiologiquement visibles que entre neuf et onze ans.
Dans certains cas, il peut exister plusieurs points d’ossification qui par la suite peuvent fusionner ou rester séparés. Ainsi, s’explique les sésamoïdes bi ou tri partites. Selon certains auteurs, l’existence d ’un hallux valgus congénital provoquerait, par suite du déséquilibre musculo tendineux périarticulaire et des tensions exercées sur les noyaux d’ossification, l’apparition d’un sésamoïde bi partite .
II. Anatomie ( 4,12 et 26)
A. Ostéologie
Deux structures se trouvent en regard :
- La tête de M1, cubique, elle présente deux surfaces articulaires, une surface dorsale arrondie, convexe pour la base de P1 et une surface plantaire présentant deux gouttières longitudinales séparées par une crête mousse antéro postérieure.
Sur les deux tubercules latéraux s’insèrent les points de départ des ligaments latéraux.
- Les sésamoïdes : ce sont des pièces osseuses formées d’un tissus osseux spongieux dense avec des corticales dures et résistantes, de forme ovoïde à grand axe longitudinal. L’interne est le plus volumineux.
Ces deux os présentent une face supérieure cartilagineuse répondant à la face inférieure de M1, cette surface étant concave longitudinalement et convexe transversalement. La face inférieure, convexe, irrégulière reçoit l’insertion des tendons des muscles intrinsèques plantaires médiaux .
B. Les moyens d’union ( Fig 2 )
1° La capsule articulaire :
La capsule articulaire est peu épaisse et lâche à sa partie supérieure, correspondant à un manchon fibreux s’insérant sur le col de M 1 et la base de P 1. Sa partie inférieure est confondue avec le fibro-cartilage glénoïdien. Il s’agit donc d’un appareil capsulo-glénoïdo-sésamoïdien.
2° Le fibro- cartilage glénoïdien :
Il s’agit d’un complexe fibro-cartilagineux s’insérant sous les bords latéraux de la cavité glénoïde de P1, répondant en avant au bord plantaire de la glène mais restant séparée par un sillon contenant un repli synovial. Les os sésamoïdes sont inclus dans ce complexe. Pour certains anatomistes, le fibro-cartilage glénoïdien ne serait qu’un épaississement plantaire de la capsule.
3° Le ligament inter-sesamoïdien :
Il s’agit d’un ligament à fibres transversales qui est difficilement dissociable du fibro –cartilage glénoïdien,s’insérant sur les bords latéraux des sésamoïdes et créant un moyen d’union entre eux.
4° Les ligaments latéraux :
Il s’agit de lames fibreuses épaisses, résistantes, présentant deux faisceaux.
Leur insertion se situe sur les tubercules latéraux de la tête de M 1. Le faisceau supérieur est métatarso-phalangien horizontal vers le tubercule latéral correspondant de la base de P 1, le faisceau inférieur est métatarso sésamoïdien oblique vers le bord latéral du sésamoïde et le fibro cartilage glénoïdien avec entrecroisement de fibres venant du coté opposé. Ceci permet un renforcement du ligament inter-sésamoïdien, créant ainsi une véritable sangle sésamoïdienne.
C. Myologie (Fig 1)
Les muscles intrinsèques plantaires médiaux présentent deux plans : un plan superficiel avec l’abducteur de l’hallux (abductor hallucis ) et un plan profond avec le court fléchisseur de l’hallux ( flexor hallucis brevis ) et l’adducteur de l’hallux ( adductor hallucis) .
L’abducteur de l’hallux.
Origine : le calcanéum, l’aponévrose plantaire et le septum inter-musculaire médial.
Insertions distales : le bord médial de la base de P 1, la face inférieure du sésamoïde médial .
Rôle : muscle abducteur et fléchisseur de l’hallux.
L'adducteur de l’hallux.
Origine : ce muscle présente deux chefs :
* chef oblique : cunéiforme latéral, tubérosité du cuboïde, ligament plantaire long et bases des troisièmes et quatrième métatarsiens.
* Chef transverse : face inférieure des capsules articulaires des trois dernières articulations métatarsophalangiennes, fibro cartilage glénoïdien et ligament transverse profond.
Insertions distales : sésamoïde latéral et bord latéral de la base de P 1 de l’hallux.
Rôle : muscle adducteur et fléchisseur de l’hallux.
Le court fléchisseur de l’hallux.
Origine : cunéiforme,cuboïde et ligament plantaire long.
Insertions distales : deux tendons :
* un tendon médial sur le tendon du muscle abducteur et le sésamoïde médial.
* un tendon latéral sur le tendon du muscle adducteur et le sésamoïde latéral.
Rôle : fléchisseur de l’hallux.
En conclusion , certains muscles s’insèrent directement sur les os sésamoïdes : l’abducteur du gros orteil (abductor hallucis), l’adducteur du gros orteil (adductor hallucis) et le court fléchisseur du gros orteil (flexor hallucis brevis).
Les os sésamoïdes sont donc davantage solidaires de la phalange que du métatarsien, ce qui explique leur intrication lors de la luxation métatarso-phalangienne du gros orteil.
Des coupes anatomiques transversales montrent l’existence, sur les faces latérales des sésamoïdes des insertions tendineuses correspondant à des expansions des éléments dorsaux d’extension du gros orteil et du premier métatarsien.
Le muscle long fléchisseur propre du gros orteil (flexor hallucis longus) traverse l’appareil sésamoïdien longitudinalement sans avoir avec lui une continuité de structure.
Peuvent donc être considérés comme muscles sésamoïdiens, l’adducteur, l’abducteur et le court fléchisseur de l’hallux.
|
|
Pathologies de la cheville
- Entorse de cheville
- Fracture malléolaire
- Tendinopathie d'Achille
|
| |
|
Pathologies du pied
- Hallux valgus
- Synostoses du tarse
- Pathologie des sésamoïdes
|
 |
| Dr. Michel Jeanjot - MAJ 01/2008 |
|
| |
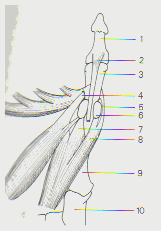 |
Fig .1_vue plantaire des insertions musculaires .
1)P 2 O 1
2)Tendon Long Fléchisseur
3) P 1 O 1
4)Adducteur
5)Court Fléchisseur du 1
6)Court Fléchisseur du 1 et Abducteur du 1
7)Court Fléchisseur du 1
8)Sésamoïde interne
9) M 1
10)Cunéiforme
(Delagoutte et Bonnel )
|
|
| |
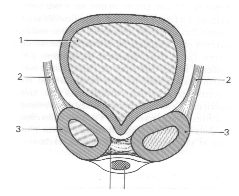 |
Fig. 2 Coupe frontale de l’avant- pied passant par les sésamoïdes
1. Tête M 1
2) Ligaments glénoïdiens
3)Os Sésamoïdes
4)Plaque sésamoïdienne
5)Tendon du Long Fléchisseur du 1
(Delagoutte et Bonnel)
|
|
| |
D. Vascularisation (4,6,22)
Les artères sésamoïdiennes proviennent des artères digitales plantaires, dérivées soit de l’artère plantaire médiale et de l’arche plantaire ( type A), soit de l’arche plantaire (type B), soit de l’artère médiale (type C).
Les fréquences respectives des types A,B,C, sont 52%, 24% et 24%.
Le nombre d’artères sésamoïdiennes varient de 1 (55%) à 3 (10%) et le nombre s’accroît avec la taille des sésamoïdes.
D’autre part, l’étude a montré que le nombre d’artères sésamoïdiennes est statiquement plus important du côté du pied gauche que du côté du pied droit; ce qui pourrait expliquer la prévalance de nécrose avasculaire des sésamoïdes du côté droit retrouvé dans la littérature.
III. Biomécanique (5,11)
Les sésamoïdes jouent un rôle statique et dynamique.
Statiquement, ils assurent l’appui antéro -interne du pied, en particulier au cours de la phase d’élan du pied du pas et protègent le tendon long fléchisseur contre l’écrasement.
Sur le plan dynamique, en raison de leurs attaches tendineuses, ils concentrent l’énergie produite par les contractions des puissants muscles qui s’y attachent et la transforme, à la manière d’une catapulte, en énergie cinétique : ainsi sont permis la poussée de l’avant-pied (en particulier du premier rayon ) et le décollement du talon au moment de l’appui digitigrade.
Ce rôle dynamique amortit les contraintes qui s’exercent sur la tête métatarsienne lors de la phase du pas postérieur précédent l’élan terminal.
L’anatomie comparée (en particulier l’étude du système sésamoïdien du cheval, animal onguligrade, dont les sésamoïdes ne reposent pas au sol et n’ont donc pas de rôle statique ) a bien montré l’organisation précise des faisceaux fibreux et conjonctifs en vue de cette concentration énergétique (10 ).
Les os sésamoïdes se mobilisent sous la tête métatarsienne lors des mouvements de flexion-extension de l’orteil, à la manière d’une rotule.
Au cours de la marche, la tête métatarsienne tourne sur l’appareil sésamoïdien plaqué au sol lors du temps ultime du pas .Ce roulement sur place se fait quelque que soit le type de déambulation, marche, course ou saut . Les sésamoïdes assurent l’appui antéro-médial du pied au moment de la phase terminale du pas et protègent ainsi de la compression le tendon du long fléchisseur de l’hallux .
Les os sésamoïdes assurent le centrage de la tête du métatarsien et du tendon du long fléchisseur, jouant un rôle d ’ amortisseur au cours de la marche. Lors de la phase précédent le décollement des orteils, le poids du corps repose totalement, pendant un court instant, sur le seul appui digito –sésamoïdien de l’hallux. A ces forces de compression verticales à l’appui, il faut ajouter les forces de tension liées aux différentes insertions.
Le ligament intersésamoïdien remplit des fonctions de cohérence, d’axe de coordination avec rôle interactif et d’axe de transmission. Les os sésamoïdes apparaissent comme les médiateurs de la propulsion, empêchant la dispersion des contraintes et autorisant un rendement maximal.
Retour sommaire
IV. Imagerie de la pathologie sésamoïdienne.
La pathologie du sésamoïde du gros orteil est multiple, traumatique, micro traumatique et infectieuse dégénérative.
Les examens complémentaires à l’analyse des antécédents et à l’examen clinique permettant d’orienter le diagnostic font partie du panel habituel : radiographie, scintigraphie osseuse, scanner et résonance magnétique.
Les radiographies devront impérativement comprendre des clichés en incidence de Walter Muller ou de Gunz pour permettre la bonne visualisation des sésamoïdes.
Bouysset et coll présentent un tableau reprenant les indications des divers examens en fonction des pathologies recherchées ( fig 3 )(5).
|
Fracture récente traumatique
|
Rx standard : trait de fracture transversal à contours irréguliers
|
Scanner uniquement si Rx non informatives
|
Scintigraphie positive en
24 h
|
IRM
|
|
Fracture de stress
|
- souvent occulte initialement, sinon même aspect que fracture traumatique
- secondairement cal osseux
|
Intéressant si fracture occulte
|
Positive
( fixation plus progressive et moins intense que pour fracture traumatique )
|
|
|
Pseudarthrose
|
Elargissement du trait de fracture et ostéosclérose des berges fracturaires
|
Uniquement en complément des Rx
|
Généralement positive mais peut être négative
|
|
|
Luxation ou subluxation
|
Rx standard
|
|
|
|
|
Arthrose, arthrite rhumatismale, arthrite microcristalline
|
Rx standard
|
|
Pour polyarthrite rhumatoïde active
|
|
|
Infection (ostéomyélite et arthrite septique )
|
Elargissement interlignes, fragmentation, résorption
|
|
Positive mais peu spécifique
|
Os :hyposignal T1, hypersignal T2,
Rehaussement après Gadolinium
Abcès des parties molles
|
|
Ostéonécrose
|
Aspect mouchété, fragmentation, collapsus avec ostéosclérose. Cet aspect n’est retrouvé que 6 à 12 mois après le début des douleurs
|
Scanner positif bien avant les Rx
|
Négative (ou positive à la phase tardive )
|
Apriori intéressante (comme pour la hanche par exemple )
|
|
Algodystrophie
|
Aspect fantomatique, moucheté ou en cible
|
|
Hyperfixation précoce
|
|
Fig. 3, Imagerie des sésamoïdes ( Bouyset )
|
|
| |
Deuxième partie.
La Pathologie
I. Pathologie traumatique
A. Fracture des sésamoïdes ( 16)
- La fracture aigüe :
Par suite de la localisation immédiatement sous la tête métatarsienne, les sésamoïdes, particulièrement le médial sont vulnérables aux traumatismes directs.
Les traumatismes le plus souvent rencontrés dans ce type de pathologie sont direct ou indirect. La chute ou la réception d’un saut avec traumatisme direct sur la tête métatarsienne est l’étiologie le plus souvent rencontrée. Le même traumatisme peut apparaître chez la danseuse de ballet au moment de l’atterrissage sur l’avant pied.
Un traumatisme indirect a également été décrit comme mécanisme et reproduit sur le cadavre avec une flexion dorsale forcée et abduction de l’hallux produisant une fracture du sésamoïde médial.
Une hyper extension de la métatarso phalangienne de l’hallux peut également causer une fracture du sésamoïde.
La fracture aiguë se caractérise cliniquement par une douleur brutale, concomitante du traumatisme initial identifié.
La douleur est ponctuelle à la palpation du sésamoïde pathologique.
La douleur est exacerbée par la marche au moment du passage du pas, lors de l’hyperextension de la métatarso phalangienne et lors de la pression maximale sur l’avant pied.
Cette douleur peut d’ailleurs être reproduite cliniquement en étendant passivement la métatarso phalangienne.
En phase aiguë, des radiographies spécifiques avec incidence axiale de Güntz ou Walter Muller pourra, la plupart du temps démontrer la fracture avec une fragmentation irrégulière et dentelée.
Cependant, dans certains cas, et particulièrement lorsque le bilan radiographique est demandé tardivement, la distinction radiographique entre une fracture et un sésamoïde bi ou multipartite peut être difficile.
Certains signes permettent d’aider au diagnostic. En particulier, les bords sont en général plus émoussés et moins irréguliers lors d’un sésamoïde bipartite.
Un autre signe est en général observé : dans un bipartite, le sésamoïde est en général plus large que un sésamoïde normal, alors que un sésamoïde fracturé présente en général la même taille que le sésamoïde adjacent normal.
La comparaison avec le pied opposé n’est pas toujours utile, puisque environ 25% des sésamoïdes bipartites sont bilatéraux.
L’ostéochondrite du sésamoïde peut également amener une confusion avec le diagnostic de fracture surtout lorsque elle est accompagnée d’un traumatisme, les symptômes et les découvertes cliniques étant très similaires.
Dans les cas douteux, le CT scan et la scintigraphie peuvent être utiles, de même que la résonance magnétique qui permettra de trancher en visualisant les anomalies de signal de la moelle osseuse.
Traitement.
Le traitement doit être mis en œuvre rapidement en raison des risques d’évolution rapide vers une nécrose provoquée par la précarité de la micro vascularisation sésamoïdienne.
Traitement médical:
Le traitement fait appel à une mise en décharge stricte et totale. La confection d’une botte plâtrée ou en résine pour une durée de 30 jours semble plus efficace que l’utilisation de chaussures à appui talonnier type Barouk sans contention.
En effet, les micro mouvements induis par la sollicitation du muscle court fléchisseur plantaire de l’hallux sont nuisibles à la consolidation osseuse. La mobilisation passive ou active du gros orteil doit être évitée.
Traitement chirurgical conservateur :
Devant les mauvais résultats du traitement orthopédique conservateur, par suite de l’écart inter fragmentaire maintenu par le tonus musculaire du court fléchisseur plantaire, Diebold a proposé un embrochage temporaire métatarso phalangien en flexion. Cet embrochage doit être maintenu pour une durée de six semaines et accompagné de l’utilisation d’une chaussure à appui talonnier type Barouk.
Selon l’auteur, les résultats sont tout à fait favorables.
Traitement chirurgical par ostéosynthèse :
L’ostéosynthèse par suture ou cerclage peut être envisagée et améliore les chances de consolidation .
Certains auteurs (1) utilisent une fixation per cutanée par vis de Barouk. Une première série de 9 cas traités sur un an montre une guérison complète dans l’ensemble des cas.
L’ostéosynthèse doit de toute manière être suivie d’une période de 4 à 6 semaines de mise en décharge de l’avant pied.
En cas de fracture ancienne avec ou sans nécrose ou après échec de traitement médical et chirurgical; on peut faire appel à la sésamoïdectomie.
Il s’agit d’une uni sésamoïdectomie totale, l’exérèse partielle semblant illogique en raison de l’instabilité du fragment restant sous la tête métatarsienne.
Technique :
Pour l’ablation du sésamoïde interne, l’intervention se pratique par une voie médiale semblable à celle utilisée pour la cure chirurgicale de l’hallux valgus. Il faut bien protéger le nerf plantaire et pratiquer l’excision de l’os sésamoïde en sous périosté, ce qui permet le respect de tout le tissus fibreux assurant une continuité au court fléchisseur.
Pour le sésamoïde latéral, il vaut mieux utiliser une voie dorsale dans le premier espace comme celle souvent utilisée pour le release dans la cure chirurgicale de l’hallux valgus.
Là également, l’excision doit se faire en sous périosté.
Les suites post opératoires se caractérisent par la mise en décharge pendant 4 semaines avec utilisation d’une chaussure à appui talonnier de type Barouk.
- Fracture de stress ou fracture de fatigue :
Par opposition à l’atteinte traumatique, la fracture de fatigue est caractérisée par un début insidieux des douleurs. Un surmenage fonctionnel local est fréquemment retrouvé ainsi qu’un morphotype prédisposant.
Les facteurs morpho statiques les plus présents sont :
o le varus du premier métatarsien,
o l’hypoplasie de la crête centrale de la première tête métatarsienne,
o la rotation axiale du premier métatarsien en supination ou pronation de M1,
o le pied creux et plus particulièrement le pied creux interne avec hyper appui antéro interne.
La surcharge fonctionnelle d’origine sportive ou professionnelle par micro traumatismes répétés est souvent à l’origine de ces lésions.
Ce type de lésion se retrouve particulièrement chez les danseuses de ballet.
D’autre part, une modification dans les habitudes d’entraînement ou les habitudes d’exercices physiques peut également être décrite, notamment dans les périodes précédant une compétition.
Le bilan radiographique peut dans un premier temps se révéler normal et souvent seul la scintigraphie permettra d’établir un diagnostic précis.
Lorsque la fracture est visible radiologiquement, il faudra tout comme pour la fracture aiguë établir le diagnostic différentiel avec un sésamoïde bi partite principalement en fonction de l’aspect des traits, de l’aspect plus émoussé et arrondi du trait de séparation entre les fragments.
Dans la fracture de fatigue, comme dans la fracture aiguë, le trait de fracture apparaît plus anfractueux, irrégulier, dentelé, alors que les sésamoïdes bipartites présentent un aspect plus arrondi, régulier et continu.
Souvent le diagnostic est tardif et des signes d’arthrose, voire de nécrose peuvent apparaître.
Le tableau clinique n’est pas n’est pas toujours tranché entre une forme aiguë et une forme chronique et le diagnostic de ces lésions reste difficile, ce d’autant qu’il existe des formes de passage de l’état aigu vers l’état chronique et que l’étiologie traumatique peut générer les deux types lésionnels.
Lorsque le patient consulte à très long terme, la fracture sésamoïdienne peut être à la base de métatarsalgies médiales par hyperpression dues à la modification du déroulement du pas.
A ce moment cependant, un point douloureux électif à la palpation du sésamoïde avec parfois une bursite secondaire apparaît et un durillon douloureux empêchant l’appui sur la tête du premier métatarsien et déterminant une boiterie est visible.
Traitement de la fracture de fatigue :
Le premier traitement sera orthopédique conservateur. Il ne faut cependant pas hésiter devant un retard de consolidation à pratiquer un embrochage métatarso phalangien temporaire selon Diebold.
L’ostéosynthèse sera réservée au cas de pseudarthrose avéré, mais on peut lui préférer l’embrochage MP,et la sésamoïdectomie aux cas de nécrose. Cependant, dans une publication récente de Biedert et Hintermann (2),une série d’athlètes opérés par sésamoïdectomie partielle du fragment le plus petit en l’occurrence le proximal avec d’excellents résultats.
Le traitement de la fracture de fatigue du sésamoïde est surtout préventif.
Chez le sportif en particulier, il s’adresse à des patients présentant un morpho statisme plantaire défavorable et pratiquant des activités d’endurance. Les orthèses plantaires s’adressent à ces patients à risque, la surcharge sésamoïdienne devant être diminuée par l’orthèse. Certains auteurs proposent une ostéotomie métatarsienne de réaxation ou de relèvement préventive mais il semble discutable de proposer un tel geste chirurgical à des patients ne présentant aucune symptomatologie.
Par contre, des ostéotomies de relèvement du premier métatarsien chez des patients présentant un morphotype de pied creux interne majeur et ayant déjà présenté un premier épisode de fracture de fatigue d’un métatarsien pourra être envisagé, surtout chez le sportif.
B. Les luxations (14,18 )
Il n’est pas possible d’évoquer la luxation des sésamoïdes sans parler de la luxation métatarso-phalangienne du gros orteil car ces deux lésions sont intimement liées.
Jahss ( 26 ) établi une classification des lésions, tenant compte de l’association ou non à la luxation métatarso-phalangienne d’une atteinte du ligament inter -sésamoïdien.
Type 1 : le système sésamoïdien est intact et en particulier le ligament inter-sésamoïdien. Ces formes sont habituellement irréductibles en raison de l’incarcération du tendon
Type 2 : il existe soit une atteinte du ligament inter- sésamoïdien
(2 A ),soit une fracture transversale d’un des sésamoïdes (2 B ). Grâce à cette fracture il est en général possible de réduire à foyer fermé
D’autres auteurs cités par Galois , ont complété cette classification.
Copeland et Kavat introduisent un type 2 C associant la rupture du ligament inter- sésamoïdien et une fracture du sésamoïde latéral.
Hussain décrit une sous classe 1 A avec préservation du ligament inter – sésamoïdien et une fracture du sésamoïde latéral.
Enfin Killian rapporte un type 3 avec sésamoïdes intacts et normalement positionnes mais avec une rupture complète des tendons conjoints.
La possibilité de réduire la luxation à foyer fermé semble conditionnée par l’atteinte ou non du système sésamoïdien et en particulier du ligament inter - sésamoïdien.
Les mécanismes lésionnels sont de trois types :
o fracture d ’ un ou deux sésamoïdes avec possibilité d’incarcération d’un fragment au niveau articulaire
o atteinte capsulaire avec luxation latérale des sésamoïdes.
o rupture du ligament inter - sésamoïdien et déplacement des sésamoïdes de part et d’autre de l’articulation.
Traitement :
La majorité des luxations se réduisent à foyer fermé. Cependant certaines sont irréductibles par manipulations externes et peuvent nécessiter un abord chirurgical surtout lorsque le ligament inter- sésamoïdien est intact.
Après réduction, orthopédique ou chirurgicale, une immobilisation par plâtre doit être maintenue pour une durée d’un mois. Un embrochage temporaire métatarso phalangien peut également remplacer l’immobilisation plâtrée à condition d’être associé à une absence d’appui.
En cas de fracture une ostéosynthèse peut être pratiquée.
Dans la littérature on ne trouve aucune description de récidive. La majorité des auteurs constatent de bons résultats à moyen termes en dehors de la persistance d’un enraidissement métatarso phalangien.
Aucun cas de nécrose sésamoïdienne post luxation n’a été retrouvé dans la littérature même si la possibilité de cette complication ne peut être exclue, surtout dans les types 2 avec fracture sésamoïdienne.
C. Traumatisme en hyperextension de la première MP ou « Turf Toe Injury des Anglo Saxons » (7, 15,18,21, 23,)
Décrites pour la première fois par Bowers et Martin en 1976, sous le terme « Turf Toe », le traumatisme en hyperextension de la première MP est à présent bien connu des médecins sportifs ainsi que des athlètes et des entraîneurs.
Ce traumatisme repris sous le terme général de « Turf Toe » représente tout un éventail de lésions d’intensité croissante sur le complexe anatomique capsulo-ligamento-sésamoïdien.
Ces lésions peuvent amener à des problèmes fonctionnels importants, surtout lorsque le diagnostic est tardif.
A court terme, il peut s’agir de difficultés au démarrage et à la course.
Les séquelles à long terme peuvent conduire à une incapacité de revenir au niveau sportif initial dues aux douleurs, à la perte de démarrage ainsi que à l’hallux limitus ou rigidus, aux déformations fixées.
Mécanismes :
Le Turf Toe est une entorse en hyper extension de la première MP survenant principalement chez des sportifs pratiquant leurs activités sur terrain artificiel ( football américain, football dans certains pays, tennis, basket-ball, hockey sur gazon).
Le mécanisme typique est une brutale hyper extension de la MP survenant sur un pied fixé au sol et accompagné d’une projection en avant du centre de gravité.
Le mécanisme est en fait très proche de celui qui conduit aux lésions du Lisfranc.
Plusieurs variétés de lésions peuvent survenir, surtout en fonction de l’importance du traumatisme et de la position de l’hallux au moment de l’accident. Ces lésions intéressent toutes les structures capsulo ligamentaires plantaires et peuvent donc intéresser en particulier les sésamoïdes.
On pourras retrouver des fractures ou arrachements sésamoidiens ou un diastasis progressif au niveau d’un sésamoïde bipartite ( 24 ). Des lésions ostéochondrales d’un sésamoïde sont également décrites.
Plusieurs facteurs étiologiques ont été décrits :
1° L’interface chaussure surface de jeux. Ce traumatisme survient principalement chez des sportifs pratiquant sur des surfaces artificielles et équipés de chaussures flexibles. La chaussure souple, légère utilisée en football américain, tennis, basket place l’hallux dans une situation de risque d’hyper extension plus importante que la chaussure traditionnelle de football comprenant une semelle de renforcement plus rigide à l’avant.
2° Une limitation préexistante de flexion dorsale de la cheville augmente le risque au niveau de la MP et peut être considéré comme un facteur prédisposant.
Lésions :
Clanton a décrit une classification des lésions modifiée par Anderson pour inclure une gradation du traumatisme basée sur les signes et les symptômes.
Trois stades sont décrits :
* Stade 1 : Il s’agit d’une distension du complexe plantaire provoquant des douleurs et une sensibilité locale, un gonflement minime et pas d’ecchymose.
* Le stade 2 : Montre une déchirure partielle du complexe plantaire avec une sensibilité plus diffuse, un gonflement modéré, une ecchymose et une restriction des mouvements à cause de la douleur.
* Le stade 3 : Montre une franche déchirure. La douleur est très importante à la palpation, le gonflement est marqué avec ecchymose, le mouvement est limité par la douleur et un signe de Lachmann vertical peut exister.
Des lésions associées sont possibles :
1. lésions médiales ou latérales ligamentaires et capsulaires.
2. Fractures de sésamoïdes ou diastasis d’un bipartite.
3. Lésions articulaires du cartilage.
Le stade 3 peut dans certains cas représenter une luxation spontanément réduite.
Mise au point :
Une radiographie doit être pratiquée même si elle se révèle souvent négative en dehors de la visualisation du gonflement des tissus mous.
Cependant, une analyse plus pointue peut montrer de petits avulsions osseuses au niveau de la phalange proximale ou du sésamoïde distal. Des avulsions capsulaires peuvent être également décrites à la périphérie de l’articulation. Il est important d’analyser la position du sésamoïde dans un cliché en charge en comparaison avec le côté sain. Une migration proximale des sésamoïdes est signe de rupture du complexe plantaire.
Les clichés en stress de dorsi flexion forcée peuvent être utiles pour mieux visualiser cette migration des sésamoïdes ou le diastasis ente les deux parties d’un sésamoïde bipartite. Une incidence sésamoïdienne est nécessaire pour évaluer la possibilité d’une fracture d’un des sésamoïdes.
Il est cependant, indispensable de pratiquer une échographie ou de préférence une résonance magnétique pour arriver à un bilan précis et complet des lésions.
Traitement :
Le traitement en urgence est toujours médical. Il consiste en l’association classique d’anti inflammatoires, de glace et de repos.
Une immobilisation partielle par taping peut être entreprise.
En fonction de l’importance des lésions après mise au point, il peut être utile de pratiquer une immobilisation plâtrée ou un embrochage temporaire MP assorti d’une interdiction d’appui.
Un traitement chirurgical sera appliqué dans un certain nombre d’indications bien précises :
1° Importante déchirure ou avulsions capsulaires avec articulation instable.
2° Diastasis d’un sésamoïde bi partite ou fracture de sésamoïde.
3° Recul d’un ou deux sésamoïdes
4° Hallux valgus post traumatique progressif.
5° Test de Lachmann vertical positif.
6° Présence de souris articulaires ou de lésions chondrales.
La technique chirurgicale comprendra par une voie d’abord médiale la réparation minutieuse des structures lésées. En cas d’hallux valgus post traumatique, on pourra pratiquer une intervention type Mac Bride modifié.
II. La nécrose sésamoïdienne (8,9,12,16)
Cette affection a été décrite pour la première fois par Renander en 1924.
Affection à légère prédominance féminine, elle se rencontre chez l’enfant et l’adolescente ainsi que chez l’adulte.
Elle s’intéresse aussi bien au sésamoïde interne qu’au sésamoïde externe.
Plusieurs facteurs étiologiques sont classiquement décrits :
Des micro traumatismes ( athlétisme, danse), des marches prolongées, la station debout prolongée, des troubles statiques du pied et les chaussures mal adaptées, plus particulièrement le talon haut.
Elle peut se présenter sous deux tableaux cliniques différents :
Le plus souvent, c’est une douleur plantaire de la première articulation MP, survenant au temps final du pas. La douleur s’atténue au repos et l’analyse de la marche montre une modification du déroulement du pas qui s’effectue sur le bord latéral du pied en supination.
L’examen clinique retrouve la douleur élective à la pression du sésamoïde intéressé, douleur qui peut être accentuée par la flexion forcée de l’hallux alors que l’articulation MP elle même est indolore.
Parfois, il peut s’agir d’une douleur d’allure pseudo - goutteuse évoquant une atteinte inflammatoire : la douleur est nocturne apparaissant brutalement et restant localisée à la racine ou concernant la totalité de l’hallux. Localement peuvent apparaître des modifications : tuméfactions rougeâtres et hyperestésiques de la région sésamoïdienne.
La mise au point radiographique utilise les clichés traditionnels en face, profil et trois quart ainsi que des incidences sésamoïdiennes. Plusieurs aspects peuvent être décrits : ostéoporose ou condensation inégale, fragmentation irrégulière.
Généralement, le sésamoïde atteint est fragmenté en deux ou plusieurs parties avec un fragment plus volumineux ; parfois la nécrose touche un sésamoïde bi partite ; dans certains cas, il peut exister une véritable poussière de débris osseux, évolution ultime d’une fragmentation irrégulière.
Le scanner pourra confirmer la fragmentation du sésamoïde intéressé et mettre en évidence un léger pincement de l’interligne métatarso sésamoïdien.
Lorsque un examen IRM est pratiqué, il montre des phénomènes nécrotiques de type ischémique avec stase intra vasculaire, tantôt fibrineuse, tantôt très hématique.
Lorsque la nécrose est ancienne, il peut apparaître un processus réactionnel de reconstruction avec ébauche d’os néo formé et encoche de résorption avec ostéoclastes.
La physiopathologie de la nécrose reste indéterminée.
On évoque une origine traumatique ou microtraumatique, une anomalie de vascularisation au niveau du noyau accessoire du sésamoïde, une fragilité des noyaux d’ossification.
Certains évoquent à l’origine de la nécrose des défauts d’insertion musculo tendineuse de la capsule glénoïdienne ; les muscles traumatisés et surmenés entraveraient la vascularisation de l’osselet; d’où une ischémie secondaire responsable de la nécrose.
Traitement :
Le traitement est essentiellement médical : il associe le port d’une semelle de décharge mettant au repos la région douloureuse grâce à un appui rétro capital avec une cuvette infra sésamoïdienne.
La corticothérapie locale et la physiothérapie peuvent avoir un effet sédatif.
Le traitement chirurgical résulte de l’échec du traitement médical : on peut soit exciser un éventuel hygroma douloureux et régulariser les surfaces des os sésamoïdes que l’on s’efforce de conserver, soit de pratiquer la sésamoïdectomie en maintenant la continuité de la sangle sésamoïdienne.
Les insertions tendineuses doivent bien sûr être respectées.
III. Atteintes rhumatoïdes des sésamoïdes ( 8)
La région sésamoïdienne est particulièrement intéressée par le processus rhumatoïde.
Dans l’histoire clinique, de nombreuses polyarthrites, on note que l’affection a débuté par une localisation inflammatoire du gros orteil étiquetée à tort crise de goutte.
Ceci correspond en réalité à une inflammation des parties molles sésamoïdiennes.
L’évolution se fait vers l’apparition d’une tuméfaction locale en regard du sésamoïde, véritable bursite rhumatoïde.
De telles lésions sont de type destructif, liées à la destruction du cartilage sésamoïdien par le pannus développé au dépend des formations tendino séreuses voisines.
Le traitement :
Entre dans le cadre général du traitement du rhumatisme et nécessite souvent une résection chirurgicale de la bursite.
IV. La goutte sésamoïdienne ( 9, 20)
Au niveau du pied, la goutte aiguë a un siège de prédilection qui reste la première articulation métatarso phalangienne.
L’accès de goutte est bien connu avec son début brutal, explosif nocturne touchant le plus fréquemment l’articulation métatarso phalangienne du gros orteil.
Une atteinte au niveau du sésamoïde avec une bursite locale et un point douloureux élective à la pression du sésamoïde peut également exister.
Les radiographies montrent une modification structurale du sésamoïde interne qui peut être aplati, morcelé, voire géodique.
L’étude anatomo pathologique confirme la présence de dépôts cristallins dans les tissus voisins au niveau du cartilage sésamoïdien.
La goutte chronique, par contre associée au niveau du pied de déformations diverses qui peuvent entraîner dans la région du gros orteil des bursites sur la face dorsale de la première tête métatarsienne avec hyperextension dorsale de la deuxième phalange donnant la classique image en barquette par hallux rigidus.
Ces déformations sont liées aux arthropathies avec dépôts tophacés qui peuvent siéger dans n’importe quelle partie du pied et en particulier au niveau de la région sésamoïdienne, plus particulièrement le sésamoïde interne.
La douleur est moins importante lors de la palpation du sésamoïde et la bursite souvent discrète.
Les radiographies montrent également un morcellement du sésamoïde interne avec un sésamoïde plus allongé et aplati.
Des géodes multiples se surajoutent .
L’aide histologique confirme l’existence de précipitations avec des amas de petits cristaux allongés séparés par des fibres de collagène.
Il existe d’autre part, des érosions osseuses, une ostéophytose exubérante au niveau du sésamoïde interne.
Diagnostic différentiel :
o la pseudo goutte : c’est une inflammation articulaire ou para-articulaire à début brutal et d’évolution aiguë. L’atteinte sésamoïdienne existe et deux étiologies sont à retenir : chez un malade de plus de 60 ans, l’on pensera à une chondrocalcinose articulaire avec précipitations calciques tissulaires d’hydroxyapatite, au contraire chez un sujet de 30 à 40 ans on évoquera plus volontiers le diagnostic d’une maladie des calcifications multiples.
o le psoriasis ou peut exister une hyperuricémie.
o la polyarthrite rhumatoïde.
o la pelvi –spondylite rhumatismale.
o la maladie de Besnier – Bock – Schaumann.
o la nécrose sésamoïdienne.
o la calcification au sein du fibro-cartilage glénoïdien.
o l’hyperostose sésamoïdienne, qui s’accompagne de spicules osseux au niveau du sésamoïde latéral ou médial, fréquente dans le pied diabétique.
o l’arthrose sésamoïdienne.
Traitement de la goutte sésamoïdienne :
Le traitement sera de l’ordre médical.
Il faudra mettre en décharge le premier rayon avec une semelle orthopédique.
On y associe une médication anti goutteuse médicale habituelle.
Le traitement chirurgical est conseillé après échec du traitement médical.
On peut soit régulariser la surface des sésamoïdes que l’on s’efforce de conserver, soit pratiquer une sésamoïdectomie.
Le port d’une semelle, attelle de décharge est à conseiller dans les suites opératoires.
V. L’algodystrophie du gros orteil (5,13)
La localisation au niveau des sésamoïdes d’une algodystrophie n’est pas rare même si elle reste souvent associée à une atteinte de l’ensemble de l’articulation métatarso phalangienne.
Cependant, des cas d’atteinte sésamoïdienne isolée ont été observées (2% des algodystrophies du pied selon Doury ).
Clinique :
La douleur peut apparaître brutalement ou progressivement et être plus ou moins invalidante.
L’atteinte de la région sésamoïdienne oblige le patient à se déplacer sur le bord externe du pied en varus pour esquiver l’appui sur la première métatarso phalangienne.
L’hyperesthésie cutanée peut rendre intolérable l’effleurement tégumentaire.
L’aspect du pied est volontiers d’allure inflammatoire avec œdème important, rougeur des téguments, érythrocyanose de déclivité.
L’impotence fonctionnelle peut être due soit à la douleur, soit à une rétraction tendineuse ou aponévrotique isolée limitant les mouvements passifs ou actifs de la métatarso phalangienne.
La constatation d’un trouble statique (pied creux, interne, valgus calcanéen,) avec parfois durillons et ou bursite sous jacente ne doit faire écarter le diagnostic mais faire rechercher algodystrophie des sésamoïdes quand l’impotence fonctionnelle majeure contraste avec la modestie des signes d’examens.
Mise au point :
C’est l’étude radiologique qui permet de reconnaître les caractères de l’atteinte sésamoïdienne mais ces signes sont retardés de quelques semaines sur le début clinique.
Les incidences de Walter Muller et de Gunz sont indispensables pour préciser l’aspect des sésamoïde au cours de cette affection.
Trois aspects peuvent caractériser l’atteinte sésamoïdienne de l’algodystrophie :
1° Un aspect d’hypertransparence lacunaire.
2° Une forme fantomatique où semble manquer l’un ou les deux sésamoïdes qui paraissent
littéralement gommés.
3° La forme en tocarde ou en cible caractérisée par une zone centrale de densité osseuse, cernée en périphérie par une bande circulaire d’intense hypertransparence sous chondrale, tandis que le contour sésamoïdien est anormalement visible.
Cet aspect est pratiquement pathognomonique et n’a jamais été rencontré dans d’autres affections.
La scintigraphie osseuse montre une intense hyperfixation osseuse contemporaine des premières manifestations fonctionnelles précédents les signes radiologiques.
Cette hyperfixation peut être remplacée par une hypofixation , en particulier chez le jeune et spécialement chez l’enfant.
Formes cliniques :
A côté de l’atteinte sésamoïdienne bilatérale accompagnant l’atteinte de l’avant-pied, voire de l’ensemble du pied, il existe des formes particulières :
* L’atteinte isolée des sésamoïdes : c’est une forme d’algodystrophie parcellaire du pied.
* L’atteinte isolée d’un seul sésamoïde.
Evolution :
Le traitement est médical et reprend les traitements habituels de l’algodystrophie du membre inférieur.
L’atteinte sésamoïdienne évolue pratiquement toujours vers la guérison clinique et radiologique avec reminéralisation lentement progressive et retour à l’aspect sensiblement normal des sésamoïdes.
Le diagnostic différentiel doit se faire avec une atteinte goutteuse, une atteinte goutteuse ou une autre cristallopathie. Il faut également exclure une ostéomyélite, une arthrite inflammatoire, une fracture de fatigue, une ostéo nécrose ou un trouble statique banal.
VI .L’Atteinte infectieuse
L’infection des sésamoïdes, assez rare, peut évoluer vers un mode aigu et correspondre à une ostéomyélite.
L’origine tuberculeuse existe avec des signes généraux et biologiques propres.
L’ostéite chronique des sésamoïdes provoque l’apparition d’un durillon sous capital infecté, entraînant un appui sur le bord latéral du pied et évoluant vers la fistulisation.
Les neuro-arthropathies, l’acropathie ulcéro-mutilante et la lèpre peuvent entraîner une ostéolyse sésamoïdienne s’accompagnant d’un mal perforant sous la tête de M 1.
VII . Les bursites sésamoïdiennes
La première tête métatarsienne est entourée de nombreuses bourses conjonctives, parmi lesquelles les bourses sésamoïdiennes.
Les bursites sésamoïdiennes entrent dans le cadre de deux pathologies :
* 1° La bursite rhumatoïde : dans l’histoire clinique de nombreuses polyarthrites on note que l’affection a débuté par une localisation inflammatoire du gros orteil (étiquetée à tort crise de goutte) qui correspond en réalité à une inflammation des parties molles péri –sésamoïdiennes. Par la suite, apparaît une tuméfaction locale, véritable bursite rhumatoïde, analogue à celle rencontrée dans d’autres régions. L’affection conduit à des lésions destructrices du cartilage sésamoïdien par le pannus.
* 2° La bursite micro cristalline : les dépôts cristallins d’urates ou les précipitations calciques tissulaires dans le cartilage sésamoïdien ou les parties molles voisines, entraînent la formation d’une tuméfaction douloureuse qui peut se ramollir, voire s’ulcérer et entraîner des modifications structurales des sésamoïdes.
Traitement :
Le traitement de ces affections est en principe médical. Dans certains cas, l’ablation chirurgicale de la bourse est nécessaire.
VIII. Conclusion
Les os sésamoïdes occupent une place centrale dans la physiologie de la marche et peuvent de ce fait subir un grand nombre d’agressions essentiellement mécaniques. Ils présentent une pathologie propre mais susceptible de répercussions au niveau de tout le premier rayon du pied et indirectement de tout l’avant pied.
Cette pathologie est cependant souvent ignorée ou oubliée car mal explorée tant au point de vue clinique qu’au point de vue de l’imagerie.
D’autre part les solutions chirurgicales sont peu nombreuses, souvent lourdes de risque de nécrose en cas d’abord direct, ou alors agressives et susceptibles de créer des troubles ultérieurs du déroulement du pas et de la physiologie de l’avant pied (sésamoïdectomie ).
Le traitement médical reste souvent limité au port d’orthèses parfois peu efficaces.
Un large champ d’études reste donc ouvert, aussi bien dans l’amélioration des moyens diagnostiques que dans la recherche de moyens thérapeutiques.
|
|
| |
IX. Bibliographie
1/ RB Anderson , WH Hodges Davis BE Cohen .Techniques in Foot and Ankle Surgery.Dec 2002.Vol 1 N 2102-111
2/ R Biedert,B Hintermann ,Stress fractures of the Medial Great Toe Sesamoids in Athletes Foot and Ankle ; February 2003 vol 24 n 2 137-141
3/ Blundell CM,Nicholson P,Blackney MW.Percutaneous screw fixation for fractures of the sesamoid bones of the hallux.JBJS 2002 Nov ;84(8) :1138-41
4/ F.Bonnel ,F Canovas, Ph D’Ingrado Organisation de la vascularisation artérielle du pied. Médecine et Chirurgie du Pied 1997,13,1 7-13.
5 /M Bouysset Pathologie ostéo-articulaire du pied et de la cheville Springer 262-269
6 / P Chamberland ,Judith Smith, Lamar L Fleming The blood supply to the Great Toe Sesamoids.Foot and Ankle 1993 14-8 435-442
7/ Clanton TO,Butler JE ,Eggert A . Injuries to the metatarsophalangeal joints in athletes. Foot and Ankle 1986 ;7 :162-176.
8/ J Claustre et coll ;Pathologie abarticulaire inflammatoire de l’avant-pied.Actualités en Médecine et Chirurgie du Pied ,1990,Masson ;88-90
9 /B. Daum ,P. Diebold Goutte Sésamoidienne. .Actualités en Médecine et Chirurgie du Pied,1986.Masson 39-45
10 /R David, J.P Delagoutte , M, Renard –Etude Anatomique et Biomécanique des os grands sésamoïdes et du boulet chez le cheval- Méd. Chir. du pied 1988 ,4,4,185-194
11/ R. David J.P Delagoutte M Renard Etude Anatomo Fonctionnelle chez l’homme des os sésamoïde du premier métatarsien. Etude comparée aux Os Sésamoïdes du cheval. Médecine et Chirurgie du Pied . 1988 N°4 195-196
12 /JP Delagoutte F Bonnel Le Pied .Pathologie et techniques chirurgicales Masson 199-201
13/P.Doury et coll .L’Algodystrophie des Sésamoïdes du Gros Orteil. Actualités en Médecine et Chirurgie du Pied 1992,Masson.70-78
14/ L Galois ,F , L Pfeffer,R Traversari,D,Mainard, JP Delagoutte Fractures et luxations des sésamoïdes de l’hallux.Med et Chir du Pied Septembre 2001Vol 17 n 3 151-155
15/ M. Jahss Disorders of the Foot and Ankle ;Second Edition,Volume III 2419-2432
16/ M. Jahss Disorders of the Foot and Ankle ;Second Edition,Volume III Chpt 81,2263-2265
17/ M. Jahss .Disorders of the Foot and Ankle ;Second Edition,VolumeII ; 1068-1071
18/ M Jahss. Traumatic dislocations of the first metatarsophalangeal joint.Foot and Ankle.1980 ;1 ;15-21
19/Kenrick J Dennis ,Scott McKinney-Sesamoids and Accessory Bones of the Foot-Clinics in Podiatric Medicine and Surgery October 1990 717-723
20/Mair.Scott and coll ;Gout as a Source of Sesamoid Pain ;Foot and Ankle International ,October 1995 ;Volume 16,Number 10
21/ J. Mirbey .Pathologie Traumatique et Microtraumatique de l’Appareil Sésamoidien dans la pratique sportive.Actualités en Médecine et Chirurgie du Pied .6é série .1991 ;Masson.144-151
22 /Pretterkrieber Michael et Wanivenhaus Axel. The arterial supply of the sesamoid bones of the hallux : The Course and Source of the Nutrient Artéries as an Anatomical Basis for Surgical Approaches to the Great toe. Food and Ankle International. January 1992, volume 13, Number 01.
23/ Rodeo SA, Butler JE ,Warren RF , Turf-Toe ;An analysis of metatarsophalangeal joint sprains in professional football players.Am J Sports Med 1990 ;18 ;280-285.
24/ Rodeo, Scott and coll ;Diastasis of Bipartite Sesamoids of the First Metatarsaophalageal Joint.Foot and Ankle Int .October 1993,Volume 14,n 08
26 /Journées de Printemps de l’AFCP Lyon 7 et 8 mai 1999. Organisateur Docteur Jean Luc Besse. |
|
| |
|
|
| |
|
| | |
| |
|